 25
25
3大がん治療法のひとつ・放射線治療のよくある誤解を解く!
がんの3大治療の一つに数えられる放射線治療ですが、言葉として広く知られているにもかかわらず、その実態についてはひどく誤解を受けているようです。正しい知識を一緒に見ていきましょう。

目次
がんの3大治療法とは?
医療の進歩は日進月歩と言いますが、がん治療もその例にもれず、この四半世紀位の間に目まぐるしい進歩を遂げています。
その昔、がんは「不治の病」と言われていました。がんになったらあとは死ぬだけ……と思われていたわけですね。ところが、現在では様々な治療法が確立し、がん=死という図式は崩れつつあります。
それは数字にも表れており、高齢化を考慮しない純粋な死亡率は減少し、がん治療でよく耳にする5年生存率は多くの部位で高くなっているのです。
がんには3大治療法と呼ばれる3つの代表的な治療法が存在します。「手術」「抗がん剤治療」そして「放射線治療」です。まずはそれぞれの治療法を説明しましょう。
それぞれの治療法には一長一短ありますので、単独ではなく組み合わせて使うことが多くあります。
手術
手術を用いたがん治療は、簡単に言うと、「メスでがんを切り取る」治療法です。
がんを完全に切り取ってしまうことさえできれば、がんがなくなるわけですから、とても合理的な治療法です。早期発見の小さいがんには特に効果を発揮しますね。
逆に、進行してしまって転移が多い場合や、がんのある場所が悪い場合、そして患者さんに体力がない場合は、手術では太刀打ちできないこともあります。
気をつけなければいけないのは、たとえ手術が成功しても再発の危険性は残る、ということです。
がんの手術をするときは、がんを確実に取り除くために、健康な組織も含めて少し大きめに切り取るのが一般的です。
ところが、そのように大きく切り取っても、目に見えない小さながん細胞が体内には残ってしまい、同じ部位、または体内を流れて別の部位にがんができてしまうことが一定の確率で起こるのです。
抗がん剤治療
抗がん剤治療は、抗がん剤というお薬を使ってがん細胞の活動を抑える治療法です。
広い範囲のがん細胞を一気に狙えるので、転移が多くがんが全身に広がっている方などのように、広い範囲に治療を要する方に使われる治療法です。
抗がん剤は効き方によっていくつかの種類に別れています。単体で使うこともあれば、組み合わせて使うこともあります。
抗がん剤は効き目が強い分、副作用も気になるという難点があります。
具体的には強い吐き気や脱毛、爪や皮膚の障害など。また「この辛い治療はいつまで続くのか」と精神的に追い込まれてしまう患者さんも多いのが現実です。
放射線治療
放射線治療は、X線やγ(ガンマ)線といったような放射線を使ってがん細胞を減らしていく治療法です。最近CMなどでも耳にするようになった「陽子線治療」や「重粒子線治療」も放射線治療の一つですね。
放射線は体の外からも中からも当てることができ、部位やがんの状態、照射の目的によって切り替えます。
手術と同じように局所を治療する治療法です。
がんが小さいうちであれば、根治も目指せますし、全身転移が見られるようなときはでも、痛みなどの症状を和らげることができます。
メスを使わないので体力に不安のある患者さんにもおすすめできる治療法です。
放射線治療は手術の代替なの?
日本のがん治療では、「手術ファースト」の考え方が強く広がっています。この記事を読まれている皆さんの中にも、がんの治療は手術が最善と思い込んでいる方が少なくないはずです。
では、放射線治療は、手術ができないときの二番手治療なのでしょうか?
いえ、そんなことはありません。
手術が必ずベストであるというのは、誤解です。
先の3大治療法の説明でも触れましたが、がんの手術では、健康な組織も含めて少し大きめに切り取るのが一般的です。
これは出来る限りがん細胞を残さないようにするために必要なことで、上手く切り取ることができれば、再発もなく、健康を取り戻せることになります。
これは良いことですね。
傷さえ治れば、元の生活に戻れるわけです。

とはいえ、内蔵や体の組織の一部を切り取られるというのは、それだけで人間にとって大きな負担です。
場合によっては「全摘」と言って、臓器を丸ごと全て摘出しましょう、という手術が行われることもありますね。
それが胃であれ、子宮であれ、前立腺であれ、臓器が丸ごと一つなくなるというのはとてつもなく大きなダメージです。
さらに言うなら、せっかくメスを入れて、辛さに耐えたとしても、体内に少しでもがん細胞が残っていれば、数年後に再発……ということが起こる可能性もあるのです。
一方の放射線治療は、体を大きく切り開く必要はなく、臓器を守りながら治療することができる方法です。
全摘などの手術に比べて体への負担は圧倒的に少なく、様々な理由で手術を受けることができない方に特におすすめできる治療法です。

考えてみれば、「放射線治療は無理だけど、手術ならできます!」という場面は少ないのに、逆に「手術はできませんが、放射線治療なら何とかなるかもしれません」という場面は多いものです。
手術は患者さんを選びますが、放射線治療は患者さんを選びません。
どうですか? 放射線治療は決して手術ができなかったときに仕方なく受ける治療法ではないことが少しわかってもらえたでしょうか?
ここでちょっと、「手術ができない場合」と言うのを具体的に見てみましょう。
手術ができない患者とは?
「残念ですが、手術はできません」
こう言われてしまうと「治らないの!?」と絶望する方もいるかもしれませんが、「手術ができない」と「治らない」はイコールではありません。
文字通り、何らかの事情で「手術ができない」というだけのことです。
がんが全身に広がっている
早期発見の小さながんには強い手術も、全身の広範囲に広がってしまったがんには弱いものです。
臓器や組織を切り取るわけですので無理もありません。
また、すでにリンパ等を通って全身にがん細胞が広がってしまっていると考えられるときも、手術は選択しないのが通常です。いたちごっこになるだけですからね。
必要不可欠な臓器にがんができた
手術で摘出して生きていける限度を超えてがんができてしまうと、手術はできません。
がん(とその臓器)を切り取ってしまうことが死につながってしまうからです。

例えば、肺がんの場合、片方の肺を摘出しても、体力とリハビリ次第で快適な日常生活を送ることは可能です。
ですが、両肺を摘出することはできません。
それでは息ができなくなってしまうので、当然ですね。
これは極端な例ですが、摘出することによって生命に危険が及ぶときは、手術はできないことになります。
患者さんの体力的な問題
高齢である、または逆にとても幼い、心肺機能に問題を抱えている……。

色々な理由で体力的に手術に耐えられない、と判断された場合は、たとえそれが小さながんや簡単な手術であっても、手術は避けられます。
手術はとても体に負担がかかるものです。
いくら効果があると言っても、逆に命を縮めてしまっては意味がありません。
最新治療機器のサイバーナイフとトモセラピー
ここで二つ、最新の放射線機器についてお話しようと思います。取り上げたいのは最先端の治療装置である「サイバーナイフ」と「トモセラピー」です。
サイバーナイフ
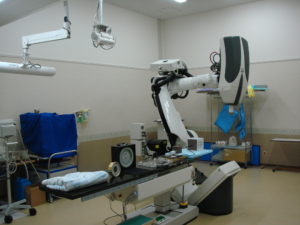
まず一つ目、サイバーナイフは、専門的な言葉で言うと「ロボット誘導型定位放射線治療機器」です。
大きなロボットアームのような形をしており、より正確な位置に多くの線量を効率よく当てることができます。
正確な位置取りができるということは、周辺の組織に与える影響を少なくできるということですね。
脳腫瘍などの頭のがん、肺がんや前立腺がんに使えます。
従来使われている似た機器に、ガンマナイフというものがあります。こちらは照射時にボルトを直接頭に固定する必要がありました。サイバーナイフでは、シェルと呼ばれる網状のものを使うので、患者さんへの負担が軽く、その点でも優秀な機器です。
トモセラピー
二つ目の機器「トモセラピー」はCTを撮影しながら放射線を当てる機器です。難しく言うと、「強度変調放射線治療と画像誘導放射線治療を併用している」装置です。
トンネル状になっておりCTやMRIの機械とよく似ています。体の周りをぐるぐると回転しながら放射線を当てていきます。
大きな特徴は、複数個所を一度に治療できることでしょう。
どちらも、がんに厳しく、人にやさしい装置です。
組み合わせることで、早期のがんにも、進行がんにも対応できる強みを持っています。
手術ができないからと言ってがんの根治や治療をあきらめてほしくない。自分に最適な治療法を見つけて、一人でも多くの患者さんが救われて欲しい、私はそう願っています。
治療法に納得できないときはセカンド・オピニオンを
自分に最適な治療法を模索する上でとても役に立つのが、セカンド・オピニオンです。

誤解している方も多いかもしれませんが、これは、ただ単に、今と違う病院や医者にかかることではありません。
本当のセカンド・オピニオンでは、主治医からの紹介状と現在までの検査結果を使って行います。
主治医とよく話し合った上で、自身の病気や治療法について別の専門医に意見を聞くのがセカンド・オピニオンです。
あくまでも患者が納得して病気と向き合うための制度ですね。アメリカなどではごく一般的に行われています。
ですが、日本では主治医との関係が悪くなることを心配して、セカンド・オピニオンを遠慮される方も多いのが現実です。
私は、そのような心配はすべきでないと思います。万が一、それで主治医との関係が悪化するのであれば、それは主治医を変えるタイミングということかもしれません。
まとめ
放射線治療についての誤解はとけましたでしょうか?
がんと診断されるとわらにもすがる思いで情報をかき集めてしまうものです。しかし、世の中にあふれている情報は、玉石混淆だということを忘れてはいけません。
大切なのは、情報に振り回されずに正しい知識を得ることです。
日本中の病院が、がんに悩む皆さん一人一人に希望あふれる人生を取り戻していただきたいという思いで日々がんばっています。
放射線治療の正しい姿を知ってもらえれば、幸いです。







